Sepsis - det dolda hotet
Sepsis har en förmåga att gå under radarn – allmänhetens kännedom om den livshotande sjukdomen är låg och den officiella statistiken är missvisande. Nu tar forskarna hjälp av särskilda larmsystem och AI för att öka upptäckten. Denna artikel är en del i ett fördjupningstema från KI:s populärvetenskapliga tidning Medicinsk Vetenskap.
Text: Annika Lund för Medicinsk Vetenskap nr 1, 2023 | Tema: Sepsis
Handen på hjärtat – vet du vad sepsis är? Blodförgiftning, kanske du svarar. Och det är ett äldre namn på sjukdomen, baserat på tron att patienterna alltid skulle ha bakterier i blodet. Men i många fall är det inte så. I stället har en infektion någonstans i kroppen satt immunförsvaret ur spel. Själva infektionen är då inte längre det allvarliga utan faran ligger i det händelseförlopp som dragits igång. En del i den kedjan kan vara att immunförsvaret skapar massiv inflammation i blodkärlen, som då fungerar sämre.
Kännedomen om sjukdomen är låg. Endast 49 procent av den svenska allmänheten anser sig veta vad sepsis är, enligt 2021 års kännedomsundersökning, gjord av Sepsisfonden.
Och osäkerheten är stor även för svensk statistik kring sepsis.
Enligt Socialstyrelsens dödsorsaksregister dog drygt 860 svenskar till följd av sepsis under 2021. Det är en kraftigt felvisande siffra.

– Det här är ett av många problem kring sepsis. När journalister och politiker lutar sig mot Socialstyrelsens siffror får de en felaktig bild av hur allvarlig och vanlig den här sjukdomen är, säger infektionsläkaren Kristoffer Strålin, forskare vid Karolinska Institutets institution för medicin, Huddinge.
Felet uppstår vid rapporteringen till Socialstyrelsen när läkare av gammal vana endast anger den infektionssjukdom som utlöst sepsisen, till exempel lunginflammation, medan sepsisen inte nämns. Det gäller vid rapportering av både dödsorsaker och diagnoskoder för patienter som har varit inlagda på sjukhus.
Så - hur vanligt är sepsis?
Vanligare än det ser ut
Ett sätt att undersöka saken är att i efterhand gå igenom patientjournaler för att få en riktig bild. Det går då att försöka slå fast hur många som egentligen har haft sepsis, oavsett vilken diagnos de fått då de vårdades.
Enligt en svensk studie ser förekomsten ut så här: varje år blir minst 500 per 100 000 vuxna individer sjukhusvårdade för sepsis. Det betyder att varje år får minst 50 000 vuxna svenskar sepsis. Då ingår de 3 000 till 5 000 personer som får den allvarligare varianten septisk chock.
Enligt samma studie är dödligheten i sepsis cirka 17 procent i Sverige. Det innebär att ungefär 8 500 svenskar dör av sepsis varje år – alltså nära tio gånger fler än vad som framgår av Socialstyrelsens dödsorsaksregister.
Hur kan diagnostiken vara osäker kring något som är så allvarligt och så vanligt?
Enligt den definition som gäller i svensk sjukvård sedan 2018 är sepsis ett tillstånd med livshotande organdysfunktion orsakat av ett stört systemiskt svar på en infektion.
Kristoffer Strålin förklarar:
– Sepsis är alltid utlöst av en akut infektion. Men kroppens svar på denna infektion är orimligt. Vi säger att värdsvaret, alltså kroppens svar, är dysreglerat – eller felaktigt. Kroppen svarar på ett sätt som gör att den skadar sig själv. Det leder till organsvikt, där ett eller flera organ tappar i funktion, vilket många gånger är livshotande.
Det här betyder att vägarna fram till sepsis kan se väldigt olika ut. En akut infektion kan bero på i princip vilket smittämne som helst: bakterier, virus, svampar eller parasiter. Och den utlösande infektionen kan ha uppstått var som helst i kroppen – i luftvägarna, i urinvägarna eller i en sönderkliad vattkoppa. Patienterna kan sedan ha diffusa symtom, lätt förväxlade med kraftig influensa.
Det finns alltså inget typiskt förlopp som går att kommunicera brett i ett lättfattligt budskap. Och när patienterna väl kommer till sjukhus, då finns heller inget enkelt sepsis-avslöjande test att ta.
Kristoffer Strålin har varit ansvarig för att ta fram ett så kallat nationellt vårdförlopp för sepsis, presenterat under 2021. Vårdförloppen görs på uppdrag av Sveriges Kommuner och Regioner. De syftar till att göra vården jämlik över landet, så att medicinska beslut bygger på samma underlag.
En central del i budskapet kring sepsis är att både allmänhet och vårdpersonal behöver ha bättre kunskaper om sjukdomen (läs faktaruta nedan).
Fakta: Vad alla behöver veta om sepsis
Vem kan få sepsis?
Alla. Men det är vanligare hos personer med sköra eller nedsatta immunförsvar. Dit hör spädbarn (framför allt för tidigt födda), äldre, personer med cancersjukdom eller annan sjukdom som påverkar immunförsvaret eller kräver immunnedsättande behandling. Att nyss ha fött barn eller att vara nyopererad ger en ökad risk, liksom att ha tagit bort mjälten. Det gäller även vid förekomst av infart, som urinkateter eller venkateter och förekomst av protes eller implantat. Sepsis är något vanligare hos män än hos kvinnor och medianåldern är ungefär 80 år.
Vad är tecken på sepsis?
Akut påkommen förvirring eller förändrad medvetandegrad, andfåddhet, svår smärta i mage, rygg, muskler eller leder, diarré, kräkningar, plötsligt påkommen orkeslöshet eller muskelsvaghet (orkar inte gå eller stå), förändrad kroppstemperatur, som feber med eller utan frossa eller sjunkande kroppstemperatur.
Vad ska jag göra om någon får de här symtomen?
Ringa 112. För fram misstanke om eventuell sepsis. De flesta som kommer till sjukhus med sepsis kommer dit i ambulans.
Vidare ska alla akutmottagningar ha sepsislarm. Det är, kort beskrivet, ett sätt att sålla fram misstänkta sepsispatienter ur den sorteringsfunktion som redan finns på svenska akutmottagningar. I dag prioriteras patienter efter uppmätta värden för en rad olika vitalparametrar, där blodtryck, andningsfrekvens och förvirring är några exempel. Om en patient har höga poäng och det dessutom ingår en infektion i bilden – då ska sepsislarmet dras.
Pling.
Och då är det bråttom. På Karolinska Universitetssjukhuset i Huddinge, där det har funnits sepsislarm sedan 2017, ska ett team med akutläkare, infektionsläkare och intensivvårdsläkare vara på plats inom femton minuter. Larmet går i snitt en gång per dag.
– Det är en stor fördel att vi kommer samtidigt till patienten och kan resonera med varandra och göra undersökningar tillsammans. Det tar kanske mellan en kvart och en halvtimme. Sedan har vi en gemensam bild av vad vi har att göra med. Svaret kan vara till exempel ”ja, det är en sepsis och infektionen verkar sitta i urinvägarna”. Då väljer vi antibiotika efter det, säger Kristoffer Strålin.
Det är framför allt sex organsystem eller funktioner som påverkas vid sepsis: lungor, lever, njurar, hjärna, blodomlopp (blodtryck) och blodets koaguleringsförmåga.
Andningsfrekvens, vakenhet, blodtryck, puls och eventuellt minskad urinproduktion är viktiga ledtrådar. Det tas också en hel rad med prover enligt ett förutbestämt sepsispaket. Vissa prover ger svar inom några minuter, till exempel det som beskriver både syresättning i blodet och njurarnas funktion. Även snabbsänkan, som avslöjar pågående infektion eller inflammation, går fort att få fram. Andra prover tar längre tid att analysera.
Samtidigt som den nya sepsisdefinitionen infördes år 2018 kom ett nytt sätt att ställa diagnosen. Fynd som rör de sex organsystemen vägs in i ett schema. Resultatet blir en SOFA-poäng (sequential organ failure assessment) där minst två poäng krävs för diagnos. Ju högre poäng, desto allvarligare sjukdom.
 Foto: Linnea Bengtsson
Foto: Linnea BengtssonPetra fick sepsis efter förlossningen
Petra Kormos andra barn föddes onsdagen den 4 januari 2017. Förlossningen gick bra, men väl hemma fick Petra feber. Dag för dag kände hon sig allt svagare och sjukare.
– Det här är patienter som följs tätt med nya provtagningar och kliniska bedömningar. Det är vanligt att vi lägger in en patient på vårdavdelning på förmiddagen, noterar en försämring under dagen och gör en överflyttning till IVA. Och tvärtom, säger Kristoffer Strålin.
Mer specifik behandling behövs
Men vilken behandling får då dessa svårt sjuka patienter? Kan man bota sepsis?
Ja, det kan man. Men det finns ingen specifik sepsisbehandling. I stället handlar det om att mota tillbaka den utlösande infektionen med antibiotika och ibland kirurgiska åtgärder, som tömning av en varböld, och att stötta sviktande organfunktioner. Det handlar till exempel om att ge vätska för att hålla uppe blodtrycket i kärl som börjat läcka, att ge syre, kanske dialys om njurarna ger efter. Och det finns olika nivåer i denna understödjande behandling. Mindre lungpåverkan kan stöttas med syrgas på en vårdavdelning. En allvarligare lungsvikt kräver intubering med respirator och förutsätter intensivvård.
Men, trots alla insatser – alla patienter klarar inte en sepsis. Under flera års tid har dödligheten i Sverige legat på ungefär samma nivå, trots nya diagnoskriterier som ska fånga upp fler patienter och försök att öka fokus på sjukdomen. Sepsislarmen är fortfarande under införande runt om i landet.
– Att överlevnaden inte har förbättrats beror på att vi ger samma behandling nu som för 20 år sedan – det är organstödjande behandling och antibiotika. Vi behöver behandlingar mot själva sepsissjukdomen, mot det felaktiga värdsvaret, säger Kristoffer Strålin.
Det finns läkemedel som påverkar immunförsvaret på olika sätt. Och det finns ett visst stöd för att de kan ge effekt vid sepsis. Men bara för vissa patienter.
Det är det centrala problemet – sepsispatienterna är så olika. Det krävs mer riktad och individanpassad behandling för att öka överlevnaden. Utmaningen ligger i att fatta vem som ska ha vilken behandling. Här beskriver de som jobbar på sjukhusen ett mycket stort behov av forskning och ny kunskap.
En svårighet som läkarna måste hantera är att immunförsvaret gör fel på flera sätt vid sepsis. Det handlar om både över- och underreaktioner.
Vid ett vanligt scenario utlöser de smittämnen som har orsakat infektionen ett kraftigt immunsvar. Det leder till att mängder av signalämnen, främst så kallade cytokiner, skickas ut i blodbanan. De startar händelsekedjor som leder till kraftig inflammation i eller kring organ, som inuti blodkärlen. Sådan omfattande inflammation kan orsaka organsvikt. I de här fallen behöver immunförsvaret kylas ned.
Ett annat scenario går ut på att immunförsvaret reagerar för slappt. Det kan bero på angrepp på benmärgen, där många immunceller produceras. Andra osäkra försök till förklaringar handlar om att immunförsvaret är ”uttröttat” – det klarar inte av att reagera tillräckligt potent för situationen. Som en följd kan patienten inte skydda sig mot nya infektioner, vilket kan leda till ny sepsis. Det är ett hårt slag för en redan ansatt kropp, i värsta fall dödligt. I de här fallen skulle det troligen vara värdefullt att boosta immunförsvaret.
En del patienter rör sig mellan det överreagerande och det underreagerande immunsvaret.
Men vanligen förekommer de samtidigt. Ett exempel är en patient som kommer in till akuten med en SOFA-poäng som vittnar om sepsis – men som inte har feber utan tvärtom låg kroppstemperatur. Av någon anledning klarar kroppen inte av att reagera med temperaturhöjning på infektionen, trots att kroppen har mäktat med att skapa en överdrivet kraftig inflammation som skadar viktiga organ – värdsvaret är felaktigt på två sätt.
Efter ett tag kanske immunförsvaret har slutat att överreagera. Patienten har överlevt sin organsvikt och borde börja återhämta sig. Men då kanske underreaktionen håller i sig. Patienten saknar då försvar mot en ny infektion, som kan leda till en ny sepsis. En ännu allvarligare.
 Foto: Petter Cohen
Foto: Petter CohenNär Arne vaknade var tårna amputerade
För drygt två år sedan föll Arne Persson illa under en skogspromenad med sin hund. Han slog sig rejält i svanskotan men kunde ta sig hem. De kommande dagarna fick han mer och mer ont och till slut sökte han akut på sjukhuset. Efter röntgen blev han hemskickad eftersom inget var brutet.
Covid har gett nya svar
Det är svårt att göra studier på sepsispatienter. Det beror bland annat på att gruppen är så heterogen, som beskrivits – olika smittämnen ligger bakom den utlösande infektionen som kan ha börjat i olika delar av kroppen.
De senaste årens covidpandemi har dock gjort det möjligt att lära sig mer.
– Patienter med svår covid-19 har definitionsmässigt sepsis orsakad av covid-19. De har ett felreglerat värdsvar orsakat av en svår infektion och mer än två SOFA-poäng. Tillståndet hade kunnat kallas för covid-19 med sepsis, men vi har valt att kalla det svår covid-19, säger Kristoffer Strålin.
– Eftersom dessa patienter alltid är smittade med samma mikroorganism som alltid sätter sig i lungorna har vi möjlighet att leta skillnader hos patienterna för att förstå vilka egenskaper som hör ihop med olika sjukdomsförlopp, säger Kristoffer Strålin.
Han ingår som forskare i ett europeiskt projekt där Karolinska Universitetssjukhuset medverkar. I projektet utvärderas ett nytt snabbtest som visar immunförsvarets funktion vid sepsis. Om testet tas regelbundet på patienter som vårdas på IVA kan det i bästa fall ge en bild av hur kroppens immunsvar verkar utvecklas – rör det sig mot en upp- eller nedtrappning? Forskarnas förhoppning är att snabbtestet ska kunna bli ett sätt att sålla fram vilken patient som behöver vilken behandling.
För det finns läkemedel att ta till.
Kortison är ett exempel på ett beprövat immundämpande läkemedel. Det ingår sedan länge i vården av patienter med septisk chock, en allvarlig och livshotande form av sepsis. Men kortisonets roll är omstridd, just eftersom det är svårt att veta vilken patient som har nytta av det. Hos vissa patienter med septisk chock och ett överreagerande immunsvar kan kortison bromsa in den så kallade cytokinstormen och på så sätt minska organsvikten. Samtidigt kan kortison hos en patient med redan dämpat immunsvar ha en direkt negativ påverkan på förloppet och öka dödligheten, enligt vissa studier.
Interferon är ett läkemedel som stöttar immunförsvaret och som sedan länge används vid vissa cancersjukdomar.
Men igen – vem ska ha vad? Och när i förloppet?
Snabbtest ska hjälpa vid dramatiska förlopp
En som jagar biomarkörer vid sepsis är professor Anna Norrby-Teglund, avdelningschef för centrum för infektionsmedicin vid institutionen för medicin, Huddinge.

Hon och hennes kollegor har undersökt blodplasma från sepsispatienter där infektionen har lett till vävnadsskada, så kallade nekrotiserande mjukdelsinfektioner, NSTI. Det rör sig om dramatiska förlopp, där vävnadsdöden kan uppstå inom loppet av dagar eller till och med timmar, med risk för amputationer.
Forskarna har ringat in ämnet trombomodulin som en biomarkör som identifierar de patienter som är i det här galopperande infektionsförloppet. De har också hittat markörer som fångar upp dem som löper risk att utveckla septisk chock.
– Vi vill gå vidare och se om vi kan utveckla ett snabbtest. Vi vill göra det enklare för läkarna att snabbt känna igen de här patienterna och ta in dem för operation direkt, säger Anna Norrby-Teglund.
De här mjukdelsinfektionerna orsakas ofta av grupp A-streptokocker, en vanlig bakterie som till exempel kan orsaka halsfluss. En stor del av Anna Norrby-Teglunds forskning handlar om just grupp A-streptokocker.
De producerar så kallade superantigener, ämnen som immunförsvaret uppfattar som extremt provocerande. Grupp A-streptokocker kan aktivera upp till 20 procent av våra T-celler, en typ av immunceller som lär sig känna igen specifika smittämnen. Ett mer vanligt immunsvar engagerar färre än en procent av T-cellerna.
De här bakterierna innebär en ökad risk för svår sepsis – för alla, även hos unga i övrigt friska personer med välfungerande immunförsvar. Den stora mängden uppretade T-celler producerar massvis av cytokiner. De trummar igång det kaotiska händelseförloppet.
Letar nya behandlingar
Anna Norrby-Teglund har forskat om ett läkemedel att tillgripa i den här situationen. Det rör sig om intravenöst immunglobulin, IVIG, eller mer exakt immunglobulin G, IgG. Det är antikroppar som normalt finns i blodomloppet. De ges i dag vid vissa sjukdomar och det finns en rutin för att rena fram dem ur blodgivares donerade blodplasma.
För att undersöka effekten av IVIG använder sig forskarna av olika vävnadsmodeller. Det är labbkonstruerade, tredimensionella modeller av lung-, hud- eller annan vävnad.
Vävnadsmodellerna skapas i labbet genom att odla celler från friska individer. De har många likheter med riktig vävnad och ger möjlighet att undersöka infektionsförlopp liknande dem vid sepsis. Forskarna exponerar vävnadsmodellerna för olika bakterier och immunceller, ibland med tillsats av olika läkemedel. Och sedan ser de vad som händer.
I de här vävnadsmodellerna har behandling med IVIG haft god effekt vid superantigeninfektioner.
– Vi har sett att när vi stimulerar cellerna med superantigener och sedan tillsätter de här antikropparna, då uteblir det kraftiga T-cellssvaret. Så det är effektivt.
En stor poäng är att alla celler, både immunceller och bakterier, får ett mer fysiologiskt beteende i vävnadsmodellerna, förklarar Anna Norrby-Teglund. Det har bland annat gett svar på vad som tidigare varit obegripligt: Hur kan det finnas levande bakterier gömda i vävnad efter en dryg veckas behandling med rätt antibiotika?
I vävnadsmodeller har forskarna kunnat se att vissa bakterier bildar en skyddande biofilm omkring sig. Det sker inte om bakterierna odlas på glas eller plast, så i den miljön dör de av antibiotikan.
Efter upptäckten av bakteriernas skyddssköld prövade sig forskarna fram med olika antibiotikakombinationer, i vävnadsmodellerna. Till slut kunde de ringa in en mix som bryter igenom biofilmen och dödar bakterierna. Den antibiotikakombinationen används nu i kliniken vid behandling av sepsis.
– Vävnadsmodellerna är en mer kliniskt relevant miljö för bakterierna, vi får en riktigare bild av hur de beter sig. I den miljön kan vi bland annat pröva oss fram till möjliga behandlingar för olika situationer. Målet är att förstå den enskilda patientens sepsis och individ-anpassa behandlingen, säger Anna Norrby-Teglund.
Fakta: Milstolpar kring sepsis
Cirka 400 f kr: Hippokrates myntar begreppet sepsis. Ordet betyder förruttnelse på klassisk grekiska.
1800-tal: Robert Koch visar att specifika bakterier ger specifika sjukdomar, något som senare ger honom Nobelpriset i fysiologi eller medicin.
1913: William Osler ringar in immunförsvarets roll vid sepsis: ”patienten verkar dö från kroppens svar på infektionen snarare än från [själva infektionen]”.
1928: Alexander Fleming upptäcker att antibiotika dödar bakterier.
1953: Danske läkaren Bjørn Ibsen startar den första intensivvårdsavdelningen i ett ombyggt klassrum i Kommunhospitalet i Köpenhamn.
2016: Nu gällande definition och diagnoskriterier, Sepsis-3, presenteras i vetenskapliga tidskriften JAMA, införs i Sverige 2018.
Källor: Johan Mårtensson, Sepsisfonden med flera.
Fler artiklar i fördjupningstemat
 Foto: Getty Images
Foto: Getty ImagesBättre blodprovstagning kan gynna patienter med sepsis
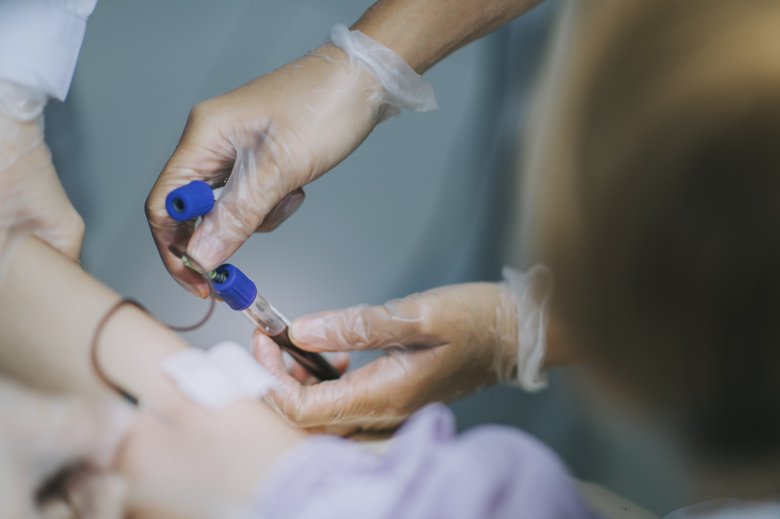 Foto: Getty Images
Foto: Getty Images”Digital spårhund” sniffar upp sepsis
Prenumerera på populärvetenskapliga nyheter
 Foto: Jens Magnusson
Foto: Jens MagnussonLäs fler spännande artiklar om medicinsk forskning
I Karolinska Institutets populärvetenskapliga tidning Medicinsk Vetenskap kan du läsa fler artiklar om det senaste inom medicinsk forskning. Bli prenumerant!
 Foto: Collage
Foto: CollageNyhetsbrevet Medicinvetaren
Medicinvetaren är ett populärvetenskapligt nyhetsbrev som håller dig uppdaterad om all spännande forskning som sker vid Karolinska Institutet. Nytt brev i din mejlbox ungefär varannan vecka.
